Еще несколько месяцев назад мир не знал о существовании вируса, который изменит жизнь более 7,5 миллиардов человек. Сегодня ученые всего мира пытаются найти вакцину и действенное лекарство для борьбы с пандемией. Однако постепенно ученые узнают больше подробностей о новом вирусе. Так, стало известно, что SARS-CoV-2 в некоторых случаях избегает иммунного ответа и приостанавливает выработку важной молекулы — интерферона. Как коронавирусу это удается? Объясняет иммунолог, академик Арег Тотолян.
Арег Артемович Тотолян — директор Санкт-Петербургского института эпидемиологии и микробиологии имени Пастера, доктор медицинских наук, профессор, академик РАН.
— Как вирус SARS-CoV-2 проникает в клетку?
— Первая и основная клетка, в которую проникает вирус — эпителиальная. Прежде всего, речь идет об эпителиальных клетках верхних дыхательных путей. Ведь основные ворота для проникновения вируса — это носоглотка и ротоглотка. При дальнейшем успешном развитии инфекции поражаются средние и нижние дыхательные системы.
В части случаев вирус поражает и другие органы и системы человека — желудочно-кишечный тракт и почки. Об этом свидетельствует соответствующая симптоматика — диарейный синдром и почечная недостаточность.
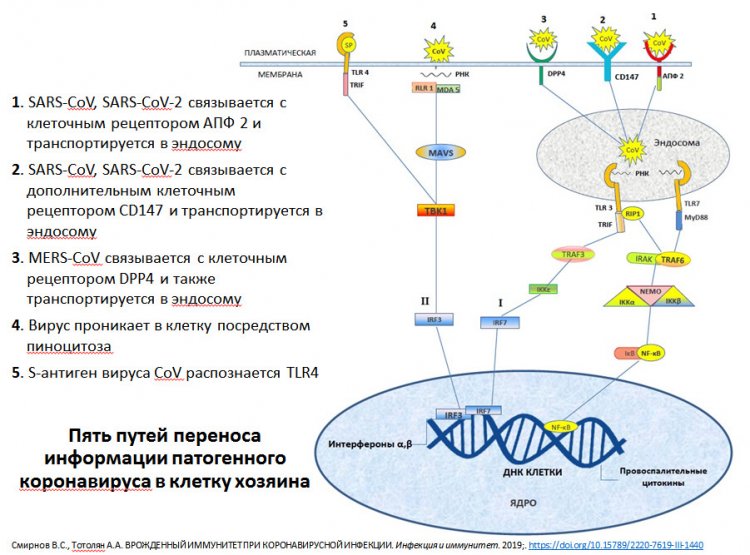
Когда в январе 2020 году инфекция стала известна широкому кругу специалистов, считалось, что единственный путь попадания вируса в клетку осуществляется с помощью ангиотензинпревращающего фермента — рецептора, получившего название ACE2. Но оказалось, что существует второй рецептор, который выполняет функцию входных ворот для вируса в клетку — CD147. Чем он примечателен?
Схема путей переноса информации патогенного коронавируса в клетку хозяина. Из презентации А.А. Тотоляна
Этот белок располагается на поверхности или мембране клетки. Против него уже существует моноклональное антитело — то есть лекарственный препарат, который применяют при лечении некоторых онкологических заболеваний. Поэтому в ряде зарубежных странах были инициированы клинические исследования этого препарата как возможного кандидата для лечения COVID-19. Исследования продолжаются, но пока результатов нет. Если этот препарат окажется эффективным, то это значительно упростит ситуацию, а главное — сэкономит время.
Вернемся к вопросу. Вирус, проникая в клетку, запускает целый ряд механизмов, которые приводят к развитию дефектов. Нормальная клетка при проникновении чужеродного микроорганизма ведет себя соответствующим образом. Одно из проявлений ее поведения связано с выработкой интерферона.
— Что собой представляет интерферон и каково его место в иммунной системе?
— Интерфероны — это семейство белковых молекул, которые продуцируются различными клетками организма человека и обеспечивают, в том числе, противовирусный иммунитет. При этом интерфероны обладают неспецифической активностью, то есть действуют не на возбудителя какого-то конкретного заболевания, а на любые вирусные частицы в целом. На сегодняшний день известно целое семейство интерферонов — 20 разных молекул, объединенных одним названием.
Наиболее известными являются три интерферона: альфа, бета и гамма. Об остальных говорить не буду. Даже если читатели запомнят три указанных представителя семейства интерферонов, этого вполне достаточно для общего понимания. Интерферон-альфа обладает истинной противовирусной активностью, чуть слабее — интерферон бета. Интерферон гамма напрямую не обладает противовирусной активностью. У него другая функция — иммунорегулирующая. Он принимает самое активное участие в регуляции иммунного ответа, во взаимодействии врожденного и адаптивного иммунитета.
Поэтому, в первую очередь, нас интересует интерферон альфа. По идее эпителиальные клетки должны были вырабатывать интерферон альфа и гамма при встрече с коронавирусом. Но в отношении интерферона альфа этого не происходит. Почему? Дело в том, что у вируса SARS-CoV-2 есть определенные механизмы, с помощью которых он подавляет не только продукцию интерферона, но и сам синтез.
— Как ему это удается?
— Эти процессы происходят на молекулярном уровне. Они приводят к дефекту эпителиальной клетки, после чего она не может продуцировать интерферон альфа. Этот факт имеет множество последствий для организма. Чтобы не допустить этого, специалисты проводят заместительную терапию с помощью препаратов на основе интерферона альфа, которые позволяют восполнить дефицит.
— Так мы помогаем иммунитету?
— Да, верно. Мы вводим интерферон извне, тем самым компенсируя дефект, вызванный вирусом. Препараты на основе интерферона альфа особенно должны быть эффективны на ранних этапах, пока инфекция не спустилась в нижние отделы дыхательных путей.
А интерферон гамма, напротив, важен на поздних этапах, когда инфекция сопровождается пневмонией и так называемым цитокиновым штормом.
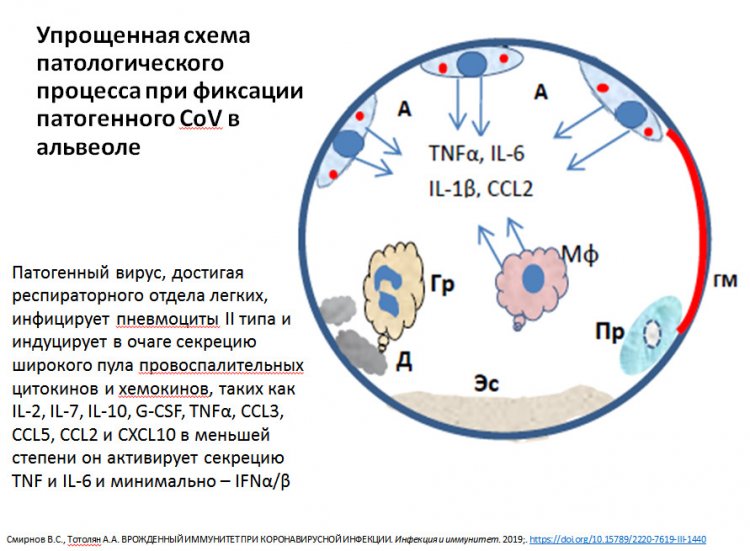
Дело в том, что клетки иммунной системы «общаются» между собой с помощью самых разных молекул, которые называются цитокинами. В ответ на инфекцию они, естественно, синтезируются более активно. Поначалу эти молекулы выполняют защитную функцию, привлекая в очаг воспаления всё больше иных молекул и клеток. Но наступает момент, когда ситуация выходит из под контроля, и цитокины продуцируются в огромном количестве, тем самым нанося вред самому организму. И именно здесь важную роль играет интерферон гамма, который как раз запускает синтез целого ряда цитокинов. Поэтому целесообразно применять терапию с помощью антицитокиновых препаратов, чтобы нормализовать этот процесс.
Если цитокинового шторма нет, применять препараты для антицитокиновой терапии нельзя. Ведь так мы добьемся диаметрально противоположного результата. Выключение любого нормально функционирующего компонента иммунной системы приводит к развитию иммуносупрессии — дефекта иммунной системы.
Схема патологического процесса при фиксации вируса в альвеоле. Из презентации А.А. Тотоляна
Другие схемы представлены в презентации академика Арега Тотоляна.
— Давайте поговорим об особенностях протекания болезни COVID-19. Почему она поражает именно легкие? Вирусу комфортнее в этой среде или есть какие-то другие объяснения?
— Просто вирусу проще попасть в организм через нос или рот, а затем в легкие. А в ряде случаев, как я уже упоминал, он попадает в желудочно-кишечный тракт.
Иммунная система очень многогранна и распространена по всему организму, имея «представительства» практически во всех органах и тканях. Если иммунная система желудочно-кишечного тракта не справляется с ситуацией, значит, вирус с большей вероятностью там поселится. Такая же ситуация обстоит с почками. Скажем, если пациент страдает сахарным диабетом, то его почки также находятся в поврежденном состоянии. Следовательно, вирус может задержаться именно в почках.
— Сейчас многие научные коллективы ищут вакцину и лекарство против нового коронавируса. На чем они будут основаны?
— Начнем с вакцин. Сегодня как минимум 8 коллективов в России занимаются разработкой вакцины. Если ее удастся создать, то она поможет нам со второй волной пандемии. По разным оценкам, вирус может приобрести сезонный характер.
Я не думаю, что мы успеем использовать вакцину в нынешней ситуации. Скорее всего, пандемия завершится до того, как вакцина получит путевку в жизнь. Это работа, прежде всего, на перспективу. По сути, вакцина — это долгосрочная профилактика. Ее появление позволит нам быстро сформировать иммунизированную прослойку, которая будет защищать остальных.
Ведь мы не можем иммунизировать всех подряд. Существуют определенные ограничения, которые не позволяют использовать одну и ту же вакцину для всех. Есть также пациенты с иммунодефицитом, приобретенным или врожденным. Для таких групп пациентов некоторые вакцины просто противопоказаны. Именно поэтому 100%-я вакцинация не достигается. Но она, по существу, и не нужна. Согласно теории коллективного иммунитета, достаточно 70% населения с иммунитетом к вирусу, чтобы избежать пандемии.
Если говорить о лечении, то наиболее эффективными специфичными против вируса иммунопрепаратами должны стать терапевтические моноклональные антитела — антитела, вырабатываемые иммунными клетками, принадлежащими к одному клеточному клону, то есть произошедшими из одной плазматической клетки-предшественницы. Пока таких препаратов в нашем распоряжении нет, клиницисты идут другим путем: переливают плазму реконвалесцентов, то есть выздоравливающих людей. В крови выздоровевших имеются специфические антитела. Их плазму крови вводят тем, кто наиболее тяжело переносит заболевание.
— Какие препараты, разрабатываемые сегодня, будут наиболее перспективными?
— На первое место я бы поставил терапевтические антитела. Моноклональные антитела, как я уже говорил, это препараты, которые обладают высокой селективностью в отношении молекулярной мишени. Антитела обладают способностью точно связываться с антигеном благодаря специальным антигенсвязывающим участкам, имеющим к нему высокую специфичность. Это определяет селективность лекарств на основе антител в отношении конкретной мишени.
Вторые по значимости — пептиды, которые могут обладать активностью против вируса. В своих исследованиях мы решили пойти как раз по этому пути. Как нам кажется, результаты могут оказаться весьма перспективными.
Это то, что касается перспектив иммунотерапии. Пациенты, особенно с тяжелыми формами заболевания, получают самое разнообразное лечение и в части применяемых препаратов, и в части медицинских технологий. В этом вопросе «карты в руки» клиницистам, которые непосредственно ведут этих пациентов, прежде всего, реаниматологам и пульмонологам.
Интервью осуществлено при поддержке Министерства науки и высшего образования РФ и Российской академии наук