Пандемия внесла свои коррективы в жизнь каждого из нас. Ежедневно появляется всё больше новой информации как о самом вирусе, так и заболевании COVID-19. Но эта информация, естественным образом, вызывает всё больше новых вопросов. Один из них посвящен нашумевшей плазменной терапии. Эффективна ли она при лечении COVID-19? Отвечает иммунолог Александр Викторович Караулов.
Александр Викторович Караулов – заведующий кафедры клинической иммунологии и аллергологии Института клинической медицины Первого Московского государственного медицинского университета имени И.М. Сеченова, руководитель Международной лаборатории иммунопатологии, профессор, академик РАН.
— Что известно сегодня о новом коронавирусе и механизмах протекания болезни COVID-19?
— Напомню, что заболевание COVID-19, получившее статус пандемии, вызвано одноцепочечным РНК-содержащим вирусом — коронавирусом 2 типа острого респираторного синдрома SARS-CoV-2. Как мы знаем, это не первая эпидемия в ХХI веке, с которой столкнулось человечество. Так, в 2002 году мир столкнулся с заболеванием SARS. Среди 8422 заболевших 916 человек погибли. Уже тогда мы обратили внимание, что 20% заразившихся были из числа медработников. В 2012 году мы столкнулись с коронавирусом, вызывающем ближневосточный респираторный синдром — так называемый MERS-CoV. К концу 2019 года было зарегистрировано 2,5 тысячи случаев заболевания и 854 летальных исхода.
На самом деле, с коронавирусами мы знакомы давно. Известно 40 видов коронавирусов, объединенных в два подсемейства. Из них 7 видов — патогенны для человека и являются типичными представителями ОРВИ. Естественные хозяева большинства известных коронавирусов — млекопитающие.
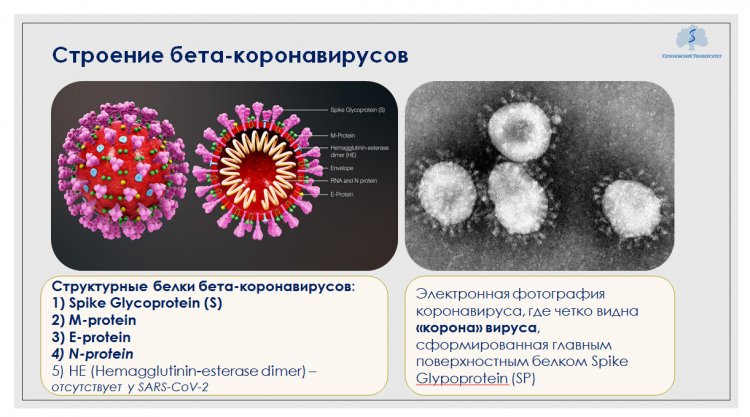
Они названы коронавирусами неслучайно. Благодаря поверхностному белку Spike Glypoprotein (SP) вокруг оболочки формируется структура, напоминающая корону.
Из презентации А.В. Караулова
Резервуаром для вируса SARS-CoV стали египетские летучие мыши. Промежуточными хозяевами считаются циветты, барсуки, енотовидные собаки и другие мелкие млекопитающие. Передача от животных к человеку осуществлялась, по-видимому, при употреблении последним плохо прожаренного мяса, а также при вдыхании продуктов жизнедеятельности летучих мышей. Возбудитель передавался аэрозольным, фекально-оральным и контактным механизмами.
Резервуаром для вируса MERS-CoV по-прежнему были летучие мыши. Промежуточным хозяином стал верблюд. Когда говорят от этом заболевании, вспоминают Саудовскую Аравию, куда для совершения хаджа (паломничества, связанного с посещением Мекки и её окрестностей в определённое время. – прим. НР) ежегодно прибывают порядка 6 млн. человек, в том числе десятки тысяч российских граждан. Это создало благоприятные условия для распространения заболевания.
Спустя 16 лет после вспышки коронавирусной инфекции SARS-CoV в Китае в декабре 2019 года в Ухане был обнаружен новый патогенный коронавирус SARS-CoV-2. Как известно, он также имеет зоонозную природу. Резервуаром, вероятнее всего, также являются летучие мыши, а промежуточными хозяевами — панголины — мелкие млекопитающие, покрытые крупными чешуями, мясо которых употребляют в качестве пищи в странах Азии.
Сейчас мы знаем, что вирусы неустойчивы во внешней среде. Они мгновенно разрушаются при температуре 56 градусов по Цельсию. При 37 градусах— умирают в течение 10-15 минут. Однако хорошо переносят замораживание.
— Как вирус проникает в клетки?
— SARS-CoV-2 использует свой поверхностный белок Spike Protein (SP) и два типа рецепторов для проникновения в клетку: рецептор ACE2 и CD147. Первый — рецептор ангиотензинпревращающего фермента. Он содержится в клетках легочного альвеолярного эпителия, энтероцитах — клетках эпителия кишечника, а также в эндотелиальных клетках артерий и вен. А CD147 относится к суперсемейству иммуноглобулинов.
— Какие сейчас вопросы стоят перед иммунологами?
— Один из главных вопросов, над которым бьются специалисты: для каких эпитопов из четырех структурных белков вырабатываются нейтрализующие антитела, обеспечивающие выздоровление?
Эпитоп — это часть макромолекулы антигена, которая распознаётся иммунной системой (антителами, B-лимфоцитами, T-лимфоцитами). Антитела, в свою очередь, представляют собой крупные глобулярные белки плазмы крови, выделяющиеся плазматическими клетками иммунной системы. Они как раз предназначены для нейтрализации клеток патогенов — бактерий, грибов, многоклеточных паразитов и вирусов. Каждое антитело распознаёт уникальный элемент патогена, отсутствующий в самом организме, — антиген. Связываясь с антигенами на поверхности патогенов, антитела могут либо непосредственно нейтрализовать их, либо привлекать другие компоненты иммунной системы, например, фагоциты, чтобы уничтожить чужеродные клетки или вирусные частицы.
Все эти элементы лежат в основе метода плазменной терапии. В январе 2020 года уже были получены первые результаты исследования наших китайских коллег. Тогда специалисты считали, что метод не так эффективен для лечения COVID-19. Но сейчас понятно, что терапия с использованием плазмы переболевших людей имеет колоссальное значение не только как метод экстренной терапии, но и для разработки точных тест-систем и эффективной вакцины.
Метод пассивной терапии известен давно. Основой для создания терапии препаратами, содержащими антитела, послужили пионерские работы выдающихся ученых Фридриха Лёффлера (Friedrich August Johannes Loeffler), Пьера Ру (Pierre Paul Ёmile Roux), Александра Йерсена (Alexandre Ёmile Jean Yersin), посвященные изучению этиологии многих инфекционных заболеваний. Однако приоритет первого успешного применения пассивной иммунизации для терапии и профилактики инфекционных заболеваний принадлежит немецкому ученому Эмилю Адольфу фон Берингу (Emil Adolf von Behring), которому в 1901 году была присуждена первая Нобелевская премия по физиологии и медицине «за работу по сывороточной терапии, главным образом за её применение при лечении дифтерии, что открыло новые пути в медицинской науке и дало в руки врачей победоносное оружие против болезни и смерти».
В 40-х годах XX века после создания Э.Коном с соавторами способа фракционирования белков плазмы крови с помощью этилового спирта при низких температурах началось широкое внедрение в медицинскую практику терапии иммуноглобулинами.
Прошло много лет, но терапия не утратила своей актуальности и эффективности. А сегодня, 28 апреля, мы получили научную статью с результатами об эффективности плазменной терапии у тяжелых больных. Кстати сказать, подобных статей совсем немного. Результаты показывают: у 7 из 10 пациентов улучшилась общая симптоматика. Речь идет о важных иммунологических параметрах.
— Расскажите подробнее.
— Я бы сказал, что этот процесс можно разделить на две фазы. Первая фаза характеризуется снижением ключевых функций иммунной системы при инфицировании. Вирус, ко всему прочему, блокирует синтез важных защитных противовирусных белков — в частности интерферона, а также снижает количество лимфоцитов и так называемых T-киллеров.
В этот момент включается некая система компенсации, при которой мы можем наблюдать гипервоспалительные реакции, в том числе цитокиновый шторм — чрезмерную реакцию иммунной системы организма, вызываемую повышенной выработкой цитокинов (веществ, координирующих реакцию организма на инфекцию).
По данным опубликованных исследований, метод переливания плазмы значительно уменьшает время пребывания в больнице. Но этот метод, разумеется, вызывает еще дополнительные вопросы. Нужно определиться с дозой плазмы. Сейчас она точно не определена. Безусловно, необходимо выяснить, будет ли эффективна реконвалесцентная плазма доноров, имеющих, возможно, другую вирусную геномную инфекцию. Проблема, очевидно, требует проведения фундаментальных исследований.
Помимо этого специалисты спорят о том, каков подходящий момент для трансфузии плазмы — первые 10 дней проявления симптомов, или более позднее назначение.
— Для каких групп населения подобная терапия особенно важна?
— Прежде всего, она показана тем, у кого снижена способность иммунитета вырабатывать необходимые антитела. Конечно, мы говорим о пожилых людях. Летальность среди пациентов старше 80 лет составляет 16-17%. Также поддержка иммунитета необходима для пациентов с сердечно-сосудистыми заболеваниями (ишемической болезнью сердца, аритмией и др.).
Из презентации А.В. Караулова
— Поговорим об иммунизации. Многие специалисты говорят о том, что следующей волны пандемии можно будет избежать, если 70% населения переболеют. Неужели придется ждать так долго, подвергая людей такому риску?
— Подобные предположения не подкреплены никакими исследованиями. Но у меня нет никаких сомнений в том, что такие ожидания совершенно не оправданы. Мне кажется, что это приведет лишь к повышенной смертности.
Подобная схема была запущена в ряде стран северной Европы. Однако сейчас она наблюдается лишь в Швеции. По этому пути шла Великобритания, которая вскоре от него отказалась ввиду высокой смертности.
Сейчас отсутствует главный показатель — нет подтвержденных данных о том, что переболевшие COVID-19 не заразятся повторно тем же вирусом, либо его модифицированной версией.
Второй важный момент. Вне всякого сомнения, опыт коллективной иммунизации эффективен только в странах с маленьким населением и развитой системой здравоохранения, которая не позволит умереть пациентам. Ко всему прочему, мы до сих пор не можем предсказать развитие тяжелого течения заболевания, которое приводит к летальному исходу.
— На какие вопросы еще предстоит ответить?
— Я могу выделить несколько «загадок», ответы на которые научное и медицинское сообщества ищут уже сегодня.
Почему при одинаковом наборе вирусных белков у одних людей происходит гиперактивация сигнальных путей врожденного иммунитета с развитием цитокинового шторма, а у других течение в легкой форме?
Почему именно пожилой возраст способствует гиперпродукции цитокинов?
Каким образом можно объяснить связь вакцины БЦЖ и тяжесть клинического течения COVID-19 в странах без обязательной вакцинации БЦЖ?
Из презентации А.В. Караулова
Влияет ли плотность экспрессии рецепторов ACE2 и CD147 на тяжесть течения COVID?
В оценке иммунного ответа на эпидемические коронавирусы большинство известных данных накоплены с 2003 года в отношении SARS и MERS. Правомочна ли экстраполяция на SARS-CoV-2 даже в виду высокой гомологии вирусов?
Если основной вклад в развитие тяжелых форм COVID-19 вносит гипервоспалительный иммунный ответ, а не само цитопатическое действие, то почему страдают в первую очередь пожилые люди и люди с хроническими заболеваниями, которые всегда относились к группе риска по иммунодефицитным состояниям?
Вопросов действительно много, особенно для ученых. И здесь велика роль Российской академии наук. По моему мнению, она не должна заниматься лишь методическим руководством. Важно, чтобы члены Академии принимали активное участие в исследованиях и лечении больных, а также давали четкие рекомендации.
Другие схемы и данные представлены в презентации Александра Викторовича Караулова.
Фото из личного архива